Candidiasis
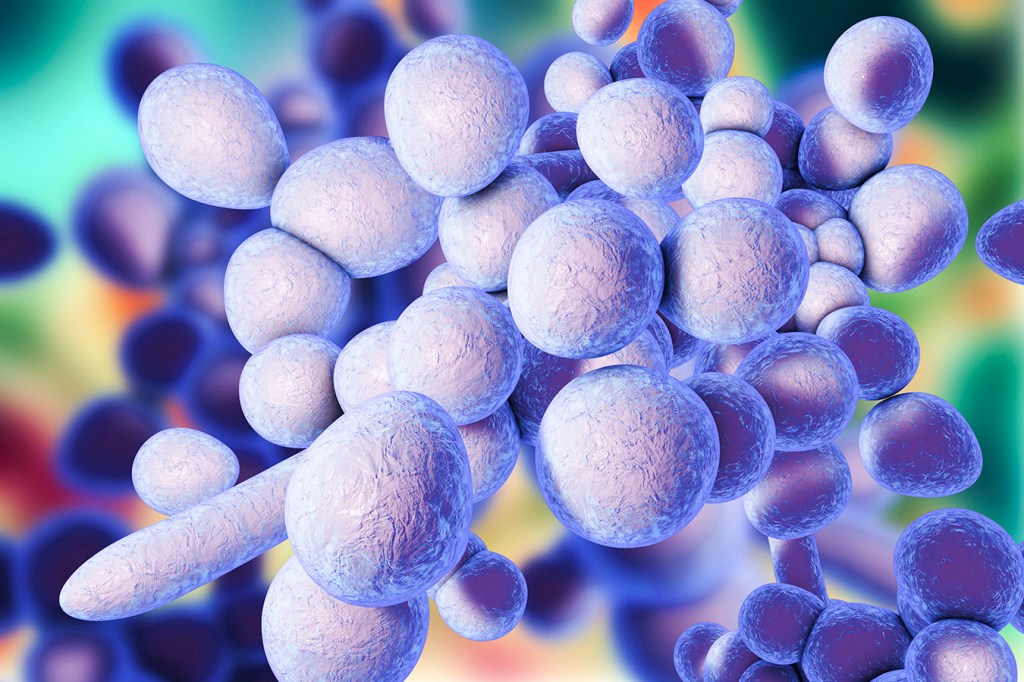 La Candida es un hongo que habita en la flora común de boca, intestino y vagina, pero puede infectar piel y mucosas. Una higiene adecuada y un buen estado de salud evitan su proliferación y la aparicion. Las candidiasis son infecciones agudas o crónicas de la piel y mucosas causadas por un tipo de hongo llamado Candida. La especie que con más frecuencia causa candidiasis, también llamada candidosis, es la Candida albicans (60-85% de los casos de candidiasis). Otras especies menos frecuentes son C. dublinensis, C. tropicales y C. parapsilosis, entre otras. Hasta el 75% de las mujeres pueden tener una candidiasis vaginal a lo largo de su vida.
La Candida es un hongo que habita en la flora común de boca, intestino y vagina, pero puede infectar piel y mucosas. Una higiene adecuada y un buen estado de salud evitan su proliferación y la aparicion. Las candidiasis son infecciones agudas o crónicas de la piel y mucosas causadas por un tipo de hongo llamado Candida. La especie que con más frecuencia causa candidiasis, también llamada candidosis, es la Candida albicans (60-85% de los casos de candidiasis). Otras especies menos frecuentes son C. dublinensis, C. tropicales y C. parapsilosis, entre otras. Hasta el 75% de las mujeres pueden tener una candidiasis vaginal a lo largo de su vida.
La candidiasis puede afectar a diversas áreas, desde diversas zonas de la piel y sus pliegues, las uñas, la boca, diversas partes del aparato digestivo, la vejiga o los genitales, incluso las válvulas cardiacas.
Transmision:
A pesar de ser un hongo infeccioso, la Candida se encuentra normalmente en la flora común de la boca, intestino y vagina, incluso en personas con un sistema inmune sano. Aunque en pacientes con las defensas debilitadas, diabéticos e incluso embarazadas su presencia suele ser más habitual. La infección suele producirse por los hongos que conviven con nosotros en nuestra piel u otras localizaciones, aunque se puede adquirir a través de un catéter infectado u otros materiales sanitarios. En general, la Candida es la cuarta infección que con más frecuencia se adquiere durante un ingreso hospitalario común.
Se puede establecer que la infección por Candida puede ser superficial, siendo infecciones más comunes y a las que podemos estar expuestos cualquier persona, y la candidiasis invasora, que es la infección más grave de esta levadura y con alta mortalidad según en qué situación se producción de candidiasis.
Tipos de candidiasis
· Candidiasis superficiales
· Candidiasis en la piel
· Intertrigo candidiásico
Síntomas:
La Candida aprovecha áreas de la piel húmedas y maceradas debido al roce continuo para anidar en más proporción. Las zonas más frecuentes donde surge infección es en los grandes pliegues, como los interglúteos, las ingles, las axilas y bajo las mamas; y los pliegues abdominales en personas obesas. También ocurre en pequeños pliegues, como los que hay entre los dedos de las manos y de los pies; y en el caso de los recién nacidos, las Candidas favorecen el “eccema del pañal”.
Comienza con picor y pústulas que aumentan de tamaño hasta romperse, dejando una piel roja y brillante en los dos lados del pliegue. El fondo del pliegue suele fisurarse y toda la lesión produce una sensación de calor.
Onixis y perionixis candidiósica
Es la infección por Candidas de la uña y sus inserciones, frecuente en personas que tienen las manos húmedas por su ocupación (por ejemplo, lavanderas). Se inicia con inflamación de la inserción de la uña con dolor, enrojecimiento e hinchazón, al apretar se puede ver la salida de pus desde la inserción. Después se puede afectar la uña produciéndose una pérdida de su color y alteraciones de su forma.
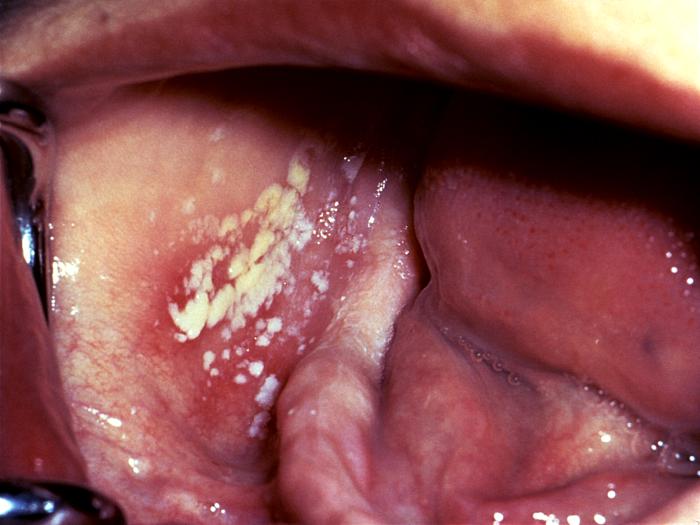
Candidiasis en la boca
- Muguet oral
El muguet oral es la infección más frecuente por Candida, ocurre con más frecuencia en los lactantes y personas con alguna alteración del sistema inmune. Se forman placas blanquecinas que cubren la mucosa oral como una membrana; al despegarlas dejan una superficie roja y sangrante. Puede no dar síntomas o producir escozor e incluso dolor que aumenta al comer.
- Candidiasis oral atrófica
Es poco frecuente, aparece más en personas de edad avanzada. Se caracteriza por una zonas de destrucción de la mucosa oral que presentan color rojizo.
- Queilitis angular
Inflamación de las comisuras bucales, casi siempre de las dos a la vez. Las comisuras se fisuran y alrededor de ellas aparece un área muy enrojecida con vesículas que se rompen y escuecen. Este tipo de lesiones también aparecen en déficit de vitaminas B, prótesis dentales mal colocadas y exceso de salivación.
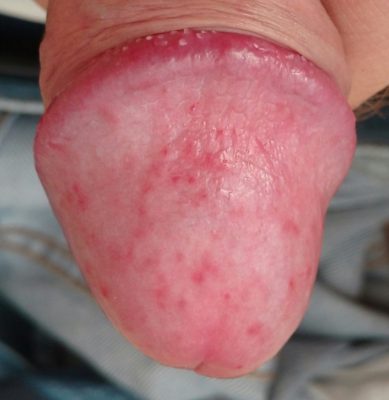
Candidiasis en el aparato reproductor
- Vulvovaginitis candidiósica
 La inflamación de la vulva y la vagina debido a infección por Candidas aparece con bastante frecuencia en mujeres con alteraciones de su pH vaginal, hecho que se da especialmente en embarazadas. Se caracteriza por un picor vulvar intenso y que persiste con el rascado; la vulva y la vagina tienen un aspecto congestivo y rojizo debido a la irritación. A veces aparecen placas blanquecinas en la mucosa, y siempre hay aumento del flujo vaginal, que puede ser líquido o espeso y blanquecino.
La inflamación de la vulva y la vagina debido a infección por Candidas aparece con bastante frecuencia en mujeres con alteraciones de su pH vaginal, hecho que se da especialmente en embarazadas. Se caracteriza por un picor vulvar intenso y que persiste con el rascado; la vulva y la vagina tienen un aspecto congestivo y rojizo debido a la irritación. A veces aparecen placas blanquecinas en la mucosa, y siempre hay aumento del flujo vaginal, que puede ser líquido o espeso y blanquecino.- Balanitis candidósica
En los hombres, la Candida puede causar infección del glande y el prepucio del pene. Comienza con pequeñas vesículas y pústulas que causan picor y escozor; poco a poco se rompen y aparecen lesiones irritativas más o menos extensas (limitadas al glande o hasta ingles y escroto). Normalmente, la balanitis candidósica en un varón sano con buena higiene no debe durar más de tres o cinco días; si dura más el paciente es sospechoso de padecer diabetes, alteraciones del sistema inmune, o estar en tratamiento con antibióticos. Si los episodios de balanitis candidiósica se repiten y son cortos es probable que sea la pareja sexual la que continúe infectada aunque no tenga síntomas.
- Candidiasis esofágica
La afectación del esófago causa una inflamación del mismo, que provoca dificultad de la deglución, sensación de ardor y dolor en el tórax, por lo que se puede confundir con un infarto de corazón. En los niños, el esófago se suele afectar por extensión del muguet oral, y en los adultos podemos encontrar esta infección en casos de SIDA, tratamiento con antibióticos, diabetes, cáncer, tratamientos crónicos con omeprazol, etcétera.
- Gastritis candidiósica
La afectación del estómago es poco frecuente, solo ocurre en casos muy avanzados de infecciones diseminadas por la sangre, si bien es cierto que es más frecuente en pacientes con úlcera gástrica. Es posible que el uso de omeprazol y otros inhibidores de la secreción ácida favorezcan la colonización de Candidas.
- Enteritis candidósica
La infección del intestino suele asociarse a tratamiento con antibióticos en niños pequeños, pero solo ocurre en muy raras ocasiones. Aparece dolor abdominal, heces frecuentes y líquidas de color marrón claro o amarillo, a veces con hilos de sangre. Su principal complicación es la deshidratación por la diarrea, además su diagnóstico temprano no es fácil.
- Anitis candidiósica
El ano se irrita y aparece picor, su superficie externa se erosiona provocando escozor, y frecuentemente la infección se extiende provocando un intertrigo cutáneo.
Candidiasis en el sistema respiratorio
- Laringitis candidósica
Suele ser secundario a un muguet oral y provoca afonía. En una exploración otorrinolaringológica, como la fibroscopia, se pueden ver las placas blanquecinas típicas del muguet. En ocasiones puede haber afectación de los bronquios, que cursa con tos frecuente, fiebre y esputos con sangre.
Candidiasis en el aparato excretor
- Candiduria
La presencia de Candidas en orina suele ocurrir en enfermos hospitalizados con sonda, diabéticos y en aquellos tratados con antibióticos. Puede no dar síntomas o aparecer cistitis, inflamación de la vejiga, con fiebre y escozor al orinar. Un análisis de orina con Candidas no indica definitivamente infección, pues ocurre en muchas personas sanas.
Otros tipos de de candidiasis
- Endocarditis candidósica
Cuando las Candidas llegan a la sangre alcanzan las válvulas del corazón, y pueden invadirlas formando grandes vegetaciones. Este tipo de infección (endocarditis candidósica) es más frecuente en pacientes con catéteres infectados, y también en consumidores de heroína u otras drogas por vía parenteral, especialmente si la droga es adulterada o si se diluye en zumo de limón, ya que la Candida anida en ese cítrico. Las vegetaciones de Candidas en las válvulas cardíacas pueden desprender émbolos infectados, que viajan por las grandes arterias hasta que ocluyen arterias más pequeñas produciendo infartos.
- Candidiasis mucocutánea crónica
Esta enfermedad se ha relacionado con diferentes enfermedades endocrinológicas (hipoparatiroidismo, hipotiroidismo, hipocorticoadrenalismo…) e inmunológicas (agammaglobulinemias, síndrome de Di George). Suele iniciarse en la infancia con un muguet oral que persiste tras el tratamiento adecuado; más tarde se suelen afectar piel, uñas, cabellos y las mucosas. La enfermedad evoluciona con el tiempo hacia la formación de granulomas deformantes, surgiendo verdaderas “bolas” en los dedos, por ejemplo. También es frecuente la pérdida de cabello para siempre y el estrechamiento del esófago. Los enfermos viven muchos años y suelen morir por infecciones bacterianas secundarias.
- Candidiasis invasora
Se define así la forma en la que el hongo llega al torrente sanguíneo provocando una infección generalizada y pudiendo asentar en los distintos órganos del cuerpo. Esta situación se denomina candidemia, y es la manifestación más grave de la infección, conllevando una alta mortalidad.
Suele originarse por la infección de catéteres que se insertan en personas hospitalizadas y con algún tipo de alteración de su sistema inmunitario, pudiendo provocar infecciones de órganos vitales.
Las causas de candidiasis más frecuentes que facilitan la infección superficial son:
· Alteraciones de la piel: es frecuente que en determinadas situaciones como las flexuras de algunas articulaciones, como la ingle, se produzca un roce o fricción constante que altere algunas características del epitelio cutáneo, originando una maceración que favorezca la infección: esta situación se multiplicaría en situaciones de obesidad, o personas con escasa movilidad o con una sudación muy abundante.
· Alteraciones hormonales o de malnutrición: este hecho puede originar cierta debilidad en las barreras naturales de la piel y de las mucosas, dando lugar a un mayor protagonismo de la Candida y por tanto, generando infección.
· Determinadas enfermedades metabólicas: es conocido que la diabetes puede predisponer a infecciones cutáneas por este hongo, pero también se producen en pacientes con insuficiencia renal y en diálisis.
· Fármacos: la infección por Candida se puede presentar tras un periodo prolongado de uso de corticoides, favoreciendo la aparición de muguet en la mucosa de la boca o el esófago, incluso con tratamientos inhalados como el que realizan los pacientes asmáticos o con EPOC. También es frecuente que el uso de antibióticos por otras infecciones puedan dar lugar a un sobrecrecimiento del hongo a nivel vaginal. En algunos casos de esofagitis por Candida se ha relacionado su aparición con el tratamiento crónico con omeprazol.
· Alteraciones de la inmunidad: en estas situaciones la infección puede ser profunda, por ejemplo a nivel digestivo o respiratorio, como sucede en situaciones de SIDA o pacientes con tratamientos contra el cáncer. Las propias enfermedades malignas llevan consigo una inmunosupresión que predispone a ello. Estas alteraciones debilitan las defensas del individuo impidiendo el equilibrio natural entre el hongo y el huésped, facilitando la infección.
· Gestación: las alteraciones tanto hormonales como metabólicas que acontecen en el embarazo hacen que esta situación conlleve un aumento del riesgo de sufrir algún tipo de infección por Candida, que habitualmente suelen ser vulvovaginales y de fácil tratamiento. Aun así, en pacientes previamente con sobrepeso, y posteriormente embarazadas, puede producirse el intertrigo cutáneo antes descrito por una mayor fricción de determinadas zonas de la piel.
Diagnostico:
Para diagnosticar una candidiasis, lo más importante son los síntomas y lesiones que aparecen en cada uno de los cuadros clínicos descritos en apartados anteriores. Concretamente, la mayoría de las infecciones cutáneas y de las mucosas se diagnostican visualmente por el aspecto tan característico de las lesiones.
Además, se pueden tomar muestras raspando piel, uñas y mucosas y proceder a la identificación en fresco con microscopio del hongo causante. Estas muestras también se pueden cultivar en medios específicos para evitar el crecimiento del resto de bacterias que conviven en la piel o en las mucosas, con un resultado en pocos días.
Para las lesiones más profundas es útil en ocasiones realizar biopsias de los órganos afectos, y en los casos de endocarditis y diseminación sanguínea grave se pueden realizar cultivos de sangre. Estas infecciones conllevan una mayor complejidad para la recogida de muestras por la dificultad y la agresividad de algunos procedimientos para la obtención de la biopsia (ejemplo: fibrobroncoscopia para la infección pulmonar). Los cultivos de sangre suelen ser útiles en el caso de las endocarditis junto con la visualización de las verrugas en la válvula afectada mediante la ecocardiografía.
Para el diagnóstico de la candidiasis invasora se utilizan algunos medios más complejos que minimizan las limitaciones que tienen los métodos anteriores. En la actualidad se dispone de la detección de antígenos en sangre, denominados mananos, del beta-glucano, o detección de anticuerpos antimanano y antimicelio. Estas técnicas permiten detectar algunas partes del hongo (antígenos) o la respuesta del huésped a su infección (anticuerpo).
También se dispone en algunos centros de la determinación de PCR (reacción en cadena de la polimerasa) que permite identificar y amplificar el ADN del germen.
Tratamiento:
Lo más importante a la hora de implantar un tratamiento para la candidiasis es distinguir el tipo de infección por Candida que se padece para combatirla con efectividad:
Así, las infecciones cutáneas o ungueales frecuentemente responden bien a preparados tópicos como las pomadas, cremas o geles de azoles como el itraconazol, fluconazol, ketoconazol, miconazol o la nistatina.
De la misma manera, en los casos de infecciones orofaríngeas como el muguet, los enjuagues con nistatina líquida pueden ser suficientes para hacer desaparecer las lesiones.
En el caso de infecciones profundas como la esofágica, se debe iniciar tratamiento con este tipo de fármacos, pero en forma de comprimidos o pastillas durante 7-10 días, según la severidad de la enfermedad.
También este tipo de tratamiento oral es útil en el caso de infecciones superficiales como las genitales, pero que se tornan muy frecuentes o recurrentes. Existe algún preparado oral para administrar una sola dosis en los casos de balanitis.
En cuanto a las infecciones profundas, el tratamiento con estos agentes suele necesitar de ingreso hospitalario y de administración intravenosa. En dichas situaciones, las pruebas diagnósticas realizadas podrán identificar la especie de Candida causante de la infección, y de su sensibilidad a los distintos tratamientos para así administrar de manera directa aquel que sea más útil. Para estos pacientes con infecciones graves se dispone de otros fármacos como la anfotericina, y en los últimos años las equinocandinas, como caspofungina o micafungina.
Sobre todas estas líneas de tratamiento se debe intentar recuperar el equilibrio que los distintos factores causales de la candidiasis hayan podido quebrar, como son un buen control de la diabetes, la interrupción de algunos regímenes antibióticos, o el buen cuidado de la piel en determinadas situaciones.
Blastomicosis
Blastomicosis
Es una infección causada por la inhalación del hongo Blastomyces dermatitidis. El hongo se encuentra en la madera en descomposición y el suelo.
Usted puede contraer blastomicosis por el contacto con el suelo húmedo, más comúnmente donde hay hojas y vegetación en descomposición. El hongo ingresa al cuerpo a través de los pulmones, donde comienza la infección. Posteriormente, el hongo se propaga a otras partes del cuerpo. La enfermedad puede afectar la piel, los huesos y las articulaciones, y otras áreas.
El factor clave de riesgo para esta enfermedad es el contacto con el suelo infectado. Casi siempre afecta a personas con el sistema inmunitario debilitado, como quienes tienen VIH/ sida o han tenido un trasplante de órganos. También puede infectar a personas saludables. Los hombres son más propensos a resultar afectados que las mujeres.
Sintomas:
Es posible que la infección pulmonar no le cause síntomas. Se pueden presentar síntomas si la infección se propaga. Los síntomas pueden incluir: Dolor en las articulaciones, dolor toracicos, tos (puede producir un moco marrón o sanguinolento), fatiga, fiebre y sudores nocturnos, molestia, incomodidad o sensación de indisposición general (malestar), dolor muscular, perdida de peso voluntario.
La mayoría de las personas desarrolla síntomas cutáneos cuando la infección se disemina. Es posible que se presenten pápulas, pústulas o nódulos en zonas del cuerpo expuestas.
Las pústulas:
- Pueden lucir como verrugas o úlceras
- Normalmente son indoloras
- Varían de color entre gris y violeta
- Pueden aparecer en la nariz o la boca
- Sangran con facilidad y forman úlceras
Es posible que no necesite tomar medicamentos para una infección por blastomicosis leve que permanece en los pulmones. El proveedor puede recomendar los siguientes antimicóticos cuando la enfermedad es grave o cuando se ha diseminado más allá de los pulmones:
- Fluconazol
- Itraconazol
- Ketoconazol
La anfotericina B se puede usar para las infecciones graves.
Asista a controles regulares con su proveedor para garantizar que la enfermedad no aparezca de nuevo.
Es una infección micótica prolongada (crónica) de la capa externa de la piel.
Causas:
La tiña versicolor es bastante común. Es causada por un tipo de hongo llamado malassezia. Este hongo normalmente se encuentra en la piel humana. Solo causa problemas en ciertos ambientes.
La afección es más común en adolescentes y adultos jóvenes. Se presenta particularmente en climas cálidos. No se contagia de persona a persona.
Síntomas:
El síntoma principal son los parches de piel decolorada que:
- A menudo van de un color rojizo oscuro o uno más oscuro
- Se encuentran en la espalda, las axilas, la parte superior del brazo, el pecho y el cuello
- Se encuentran en la frente (en los niños)
-
No se oscurecen en el sol, así que pueden parecer más claros que la piel sana circundante.
En las personas afroamericanas, puede haber pérdida del color de la piel o aumento del color.
Otros síntomas incluyen:
- Aumento de la sudoración
- Picazon leve
- Inflamación leve
Su proveedor de atención médica examinará un raspado de piel con el microscopio para buscar el hongo. También se puede realizar una biopsia de piel con una tinción especial llamada PAS para identificar hongos y levaduras.
Tratamiento:
La afección se trata con medicamentos antimicóticos que pueden aplicarse en la piel o tomarse por vía oral.
Aplicar champú anticaspa de venta libre que contenga sulfuro de selenio o ketoconazol a la piel durante 10 minutos cada día en la ducha es otra opción de tratamiento.
Onicomicosis o Tiña de Uñas
 La tiña de las uñas puede tratarse con medicamentos recetados. Los medicamentos antifúngicos orales ayudan al crecimiento de la uña nueva, que reemplazará la uña infectada. Es posible que necesite tomar un medicamento antifúngico durante seis a doce semanas. Algunos medicamentos orales no son seguros para personas con problemas hepáticos ni para quienes tienen antecedentes de insuficiencia cardíaca. Informe a su médico si tiene alguna de estas afecciones. Su médico decidirá qué medicamento es el adecuado para usted.
La tiña de las uñas puede tratarse con medicamentos recetados. Los medicamentos antifúngicos orales ayudan al crecimiento de la uña nueva, que reemplazará la uña infectada. Es posible que necesite tomar un medicamento antifúngico durante seis a doce semanas. Algunos medicamentos orales no son seguros para personas con problemas hepáticos ni para quienes tienen antecedentes de insuficiencia cardíaca. Informe a su médico si tiene alguna de estas afecciones. Su médico decidirá qué medicamento es el adecuado para usted.
Onicomicosis o Tiña de Uñas
La infección la produce un hongo, en la mayoría de los casos es el Trichophyton rubrum. Otros hongos que pueden producir esta infección son el Trichophyton mentagrophytes o incluso la Candida albicans. Esta infección puede producirse en las uñas de los pies o las manos. Es más común en las uñas de los pies.
Síntomas:
Los síntomas afectan la uña. Las uñas:
- cambian de color (por lo general, se tornan blancas o amarillas);
- se vuelven frágiles;
- se vuelven quebradizas o tienen bordes irregulares y dentadas;
- se vuelven más gruesas;
- se separan de la lúnula;
- se curvan hacia arriba o abajo, o cambian de forma.
La infección puede causar dolor si es grave. Algunas personas con tiña de las uñas tienen pie de atleta. Es una afección similar que afecta la piel alrededor de los dedos del pie.
Causa:
La infección por lo general está causada por la exposición a un hongo. El hongo crece en condiciones de humedad y oscuridad. Crece cuando los pies están en un entorno cálido y sudoroso (calcetines, botas de trabajo). Ingresa a la uña a través de una grieta en ella.
La tiña de las uñas se produce a cualquier edad. Es más común en adultos mayores de sesenta años de edad. Es común en personas que tienen diabetes o problemas de circulación. También es común en personas con un sistema inmune debilitado. Los hombres tienen más probabilidades que las mujeres de contraer tiña de las uñas.
Diagnostico:
Su médico observará sus uñas y le hará preguntas. También podría cortar una muestra de la uña, que enviará a un laboratorio para determinar si usted tiene una infección.
Prevencion:
Evite situaciones que lo expongan a un hongo. Esto incluye caminar descalzo en vestuarios y tener las manos húmedas con frecuencia. Puede ser un problema para quienes trabajan en restaurantes o en la limpieza de casas. Los integrantes de una familia pueden contraer tiña de las uñas al mismo tiempo. Esto sucede cuando sus sistemas inmunes no pueden luchar contra la infección. O puede ser que la infección se propague al usar las mismas toallas.
Tratamiento:
 La tiña de las uñas puede tratarse con medicamentos recetados. Los medicamentos antifúngicos orales ayudan al crecimiento de la uña nueva, que reemplazará la uña infectada. Es posible que necesite tomar un medicamento antifúngico durante seis a doce semanas. Algunos medicamentos orales no son seguros para personas con problemas hepáticos ni para quienes tienen antecedentes de insuficiencia cardíaca. Informe a su médico si tiene alguna de estas afecciones. Su médico decidirá qué medicamento es el adecuado para usted.
La tiña de las uñas puede tratarse con medicamentos recetados. Los medicamentos antifúngicos orales ayudan al crecimiento de la uña nueva, que reemplazará la uña infectada. Es posible que necesite tomar un medicamento antifúngico durante seis a doce semanas. Algunos medicamentos orales no son seguros para personas con problemas hepáticos ni para quienes tienen antecedentes de insuficiencia cardíaca. Informe a su médico si tiene alguna de estas afecciones. Su médico decidirá qué medicamento es el adecuado para usted.
Aplique tratamientos tópicos (cremas y barnices) sobre la superficie de la uña. Los medicamentos tópicos por lo general no curan la tiña de las uñas.
En casos graves, el médico podría retirar la uña por completo. Puede tomar varios meses a un año curar la infección por completo.
Tinea Manuum
Se refiere a una infección fúngica superficial de una o ambas manos.
Hongos responsables: Trichophyton interdigitale, Epidermophyton floccosum o Trichophyton rubrum. Ocasionalmente otros hongos.
Habitualmente solo afecta a una de las dos manos, especialmente la derecha. Siempre es asimétrica. Hay dos formas, dishidrótica o eczematoide en la que se producen lesiones sobre elevadas y descamativas o vesículas. Hay quemazón e intenso picor. La forma hiperquerátosica comienza con una zona seca que gradualmente aumenta de tamaño terminando por afectar la mayor parte de la palma y de los dedos. La aparición de fisuras y engrosamiento de la piel es frecuente.
Tratamiento:
Azoles tópicos (ej. Econazol o clotrimazol) durante 10 días y mas tiempo si la zona afectada es grande. El itraconazol oral (200 mg/día) o la terbinafina (250 mg/día) son también muy efectivos si se administran de 2 a 4 semanas.
Histoplasmosis
Es una infección respiratoria causada por la inhalación de las esporas del hongo Histoplasma capsulatum.
El histoplasma se reproduce mejor en la tierra y el polvo contaminados con excrementos de pájaro o de murciélago. Los avicultores, trabajadores de la construcción, espeleólogos (personas que exploran cuevas), y otras personas que trabajan con tierra son los más propensos a inhalar las esporas producidas por Histoplasma.
Histoplasmosis
Es una infección respiratoria causada por la inhalación de las esporas del hongo Histoplasma capsulatum.
El histoplasma se reproduce mejor en la tierra y el polvo contaminados con excrementos de pájaro o de murciélago. Los avicultores, trabajadores de la construcción, espeleólogos (personas que exploran cuevas), y otras personas que trabajan con tierra son los más propensos a inhalar las esporas producidas por Histoplasma.
La mayoría de las personas infectadas por Histoplasma no presentan síntomas. No obstante, cuando se inhalan grandes cantidades de esporas, se puede padecer una enfermedad grave.
Existen tres formas principales de histoplasmosis:
- Histoplasmosis pulmonar aguda: esta forma es la forma inicial de la infección. Se produce en los pulmones y por lo general permanece allí.
- Histoplasmosis progresiva diseminada: si el sistema inmunitario de la persona infectada está debilitado o es todavía inmaduro, la infección puede extenderse a través del torrente sanguíneo a otras partes del organismo, como el cerebro, la médula espinal, el hígado, el bazo, los ganglios linfáticos, las glándulas suprarrenales, el sistema digestivo o la médula ósea. Esta forma raramente ocurre en adultos sanos. Suele presentarse en niños pequeños desnutridos o de muy corta edad, o en personas que tienen el sistema inmunitario debilitado, como las personas que tienen sida o quienes toman fármacos que inhiben el sistema inmunitario.
- Histoplasmosis cavitaria crónica: en esta forma de la enfermedad, se forman gradualmente (a lo largo de varias semanas) uno o más espacios (cavidades) en los pulmones. La infección no se propaga de los pulmones a otras partes del cuerpo.
Síntomas de la histoplasmosis
Los síntomas de la infección varían según el tipo de histoplasmosis.
- Histoplasmosis pulmonar aguda
Los síntomas suelen aparecer de 3 a 21 días después de la inhalación de esporas. Los afectados pueden notar malestar, tener fiebre y tos, y sentirse como si tuvieran la gripe. Los síntomas suelen desaparecer sin tratamiento en un periodo de 2 semanas, y pocas veces duran más de 6 semanas.
Las personas que inhalan muchas esporas pueden desarrollar neumonía. Pueden presentar dificultad respiratoria grave y estar enfermos durante meses.
La histoplasmosis pulmonar aguda es mortal en raras ocasiones, pero puede ser grave en personas con el sistema inmunitario debilitado (como las que tienen sida).
- Histoplasmosis progresiva diseminada
Al principio los síntomas son inespecíficos la persona infectada puede sentirse cansada, débil o con malestar general. Posteriormente los síntomas pueden empeorar muy despacio o de forma extremadamente rápida.
Puede producirse una neumonía, pero rara vez es grave, excepto en personas con sida. En raras ocasiones, puede aparecer meningitis (inflamación de los tejidos que recubren el cerebro y la médula espinal), cuyos síntomas principales son dolor de cabeza y rigidez en el cuello. El hígado, el bazo y los ganglios linfáticos aumentan de tamaño. Con menor frecuencia, la infección produce úlceras en la boca y el intestino. En pocas ocasiones, resultan dañadas las glándulas suprarrenales (lo que causa enfermedad de Addison).
- Histoplasmosis crónica cavitaria
Esta infección pulmonar se presenta de manera gradual a lo largo de varias semanas, produciendo tos y progresiva dificultad para respirar. Los síntomas incluyen pérdida de peso, sudores nocturnos, febrícula y malestar general.
La mayoría de las personas se recuperan sin tratamiento en un plazo de 2 a 6 meses. Sin embargo, la dificultad respiratoria puede continuar empeorando y algunas personas expectoran sangre, a veces abundante. El tejido pulmonar se destruye y se forma tejido cicatricial. El daño pulmonar o la invasión bacteriana de los pulmones puede llegar a causar la muerte.
Diagnóstico:
- Cultivo y examen de muestras de tejidos o líquidos corporales
- En ocasiones, análisis de sangre y orina
- Radiografía de tórax
Para establecer el diagnóstico, el médico obtiene muestras de esputo, orina, sangre o tejido de las llagas de la boca (en su caso). Los médicos pueden usar una sonda de observación (broncoscopio) a través de la cual se pueden tomar muestras de los pulmones. O pueden hacer una biopsia para tomar muestras del hígado, la médula ósea o los ganglios linfáticos. Estas muestras se envían al laboratorio para realizar un cultivo y examinarlas. La orina y la sangre se analizan en busca de proteínas (antígenos) liberadas por el hongo.
Los médicos también hacen una radiografía de tórax para buscar evidencias de infección pulmonar.
Fármacos antifúngicos
Las personas con histoplasmosis pulmonar aguda que por lo demás están sanas rara vez requieren tratamiento farmacológico. Sin embargo, si las personas no mejoran después de un mes, a menudo se prescribe itraconazol por vía oral. A aquellas que desarrollan una neumonía grave, se les administra anfotericina B por vía intravenosa, seguida de itraconazol.
Las personas con histoplasmosis progresiva diseminada necesitan tratamiento. Si la infección es grave, se administra anfotericina B por vía intravenosa, seguida de itraconazol por vía oral. Si la infección es leve, el itraconazol se utiliza solo.
Si las personas con sida desarrollan histoplasmosis, es posible que necesiten tomar de por vida un medicamento antifúngico, que suele ser el itraconazol. Sin embargo, es posible suspender la administración del antifúngico si el numero CD4 (un tipo de glóbulo blanco) aumenta y se mantiene lo suficientemente alto durante por lo menos 6 meses.
En la histoplasmosis crónica cavitaria puede eliminarse el hongo con itraconazol o, en caso de infecciones más graves, con anfotericina B. Sin embargo, el tratamiento no puede revertir la destrucción causada por la infección. Por consiguiente, muchas personas continúan padeciendo problemas respiratorios, parecidos a los de la enfermedad pulmonar obstructiva cronica. Por esta razón debe iniciarse el tratamiento lo antes posible con el fin de limita la lesion pulmonar.








No hay comentarios.:
Publicar un comentario